Ziekenhuizen zijn ICT-organisaties geworden. ICT is niet langer meer ondersteunend bij het primaire proces maar een fundamentele noodzaak voor de uitvoering ervan. Zonder ICT is goede zorg niet meer mogelijk, dat blijkt wel als deze uitvalt.
Lees verderDe opdracht is duidelijk. De zorg moet ook voor onze kinderen betaalbaar en toegankelijk blijven. Technologie kunnen we slimmer hiervoor inzetten. Voor de patiënt maar ook voor zorgprofessionals die in de zorg willen blijven werken. Om technologie succesvol aan betere en betaalbare zorg te laten bijdragen is een visie nodig.
“Een vriendin van mij kreeg een zeldzame ziekte. Ziek worden is sowieso al niet leuk, maar een zeldzame ziekte zorgt voor extra onzekerheid. Weet men de beste behandeling? Welke arts heeft ervaring met vergelijkbare patiënten? En welk vooruitzicht heb je qua gezondheid? Ziek zijn gaat vaak gepaard met ongrijpbare aspecten, maar in dit geval heb je ook nog weinig lotgenoten om de smart mee te delen. Gelukkig liet zij de situatie niet op zijn beloop. Met behulp van het ziekenhuis patiëntportaal hield ze zelf laboratoriumuitslagen en onderzoeksuitkomsten bij. Met behulp van Excel maakte ze trendgrafieken en extrapolaties. Op gegeven moment kon ze voorspellen wanneer het volgende bloedtransfusiemoment weer nodig is om de status quo te houden. Totdat ... het voorgeschreven medicijn ging werken! De trend werd doorbroken en een licht aan de eind van de tunnel begon zichtbaar te worden.”
De zorg zit gevangen …
Ondertussen zit de zorg zelf gevangen in trendgrafieken en extrapolaties. Vergrijzing en complexere patiënten, stijgende zorgkosten, stijgende personeelstekorten, steeds hogere ICT kosten, enzovoort. Telkens moet er weer een infuuszak geld aangesloten worden om de uitkomsten op peil te houden. Adviseurs en automatiseerders beloven dat ‘Value Based Healthcare’, e-health en uitkomsten monitoren het medicijn zijn om de trend te doorbreken. In de praktijk gaan deze innovaties echter langzaam. De inzet van telemonitoring is bijvoorbeeld op een paar uitzonderingen na (zoals Mercy Virtual), bijna niet van de grond te krijgen. Het blijft vaak bij pilots. Belangen van de gevestigde orde en bestaande bekostigingssystematiek helpen hier niet bij. De beloofde effecten laten lang op zich wachten en veel initiatieven blijven kleinschalig. De roep naar vooruitgang en een grote stap vooruit blijft groot.
Donkere wolken doemen op…
Donkere wolken doemen ondertussen op. Binnen de hoofdlijnenakkoorden werden kosten-plafonds afgesproken voor specialistische zorg. Maar hoe reëel zijn die? Hoe kan het tekort aan personeel worden opgevangen? Nu al is één op de drie nieuwe banen een baan in de zorg. Anders organiseren en meer zorg thuis raken verstrikt in het web van bestaande belangen. De bekostiging werkt er zeker niet aan mee. De beloften van technologie en uitkomstgericht werken worden nog weinig ingelost. Sterker nog, in praktijk worden informatiesystemen ingezet als middel om registraties te verplichten, steeds meer kwaliteitsindicatoren te verzamelen en controle uit te oefenen. De ‘paarse krokodil’ stempels die een huisarts gebruikte om dit aan te kaarten, waren snel uitverkocht. In het verleden werden DBC-registraties, orders voor diagnostiek en dossier nog veel bijgehouden door secretaresses, assistenten en verpleegkundigen. Voor betere kwaliteit liggen deze taken nu bij artsen. Dit laatste maakt de zorg niet goedkoper en efficiënter.
Betaalbare en betere zorg met technologie
De opdracht is duidelijk. De zorg moet ook voor onze kinderen betaalbaar en toegankelijk blijven. Technologie kunnen we slimmer hiervoor inzetten. Voor de patiënt maar ook voor zorgprofessionals die in de zorg willen blijven werken. Met kleine projecten wordt hier in zorgorganisaties al aan gewerkt. De meerderheid van organisaties lukt het echter niet om op te schalen. Hoe kan de zorg omgaan met dit opschalingsprobleem? Hoe komt hier vaart in?
Opschalen en vaart maken!
Collega Karin Zwiggelaar schreef een interessante blog over opschalen. Om vaart te maken in het verbeteren van zorg moet er opgeschaald worden. We zien dat veel initiatieven niet weten te ontsnappen uit de cirkel van exploratie. Toepassingen om zorg anders en meer thuis te organiseren bereiken te weinig volwassenheid om opgeschaald te worden. Marktadoptie gaat te traag en betrokken leveranciers trekken zich terug of vallen om. Om te komen tot opschaling moet, vanuit een visie en bijbehorende prioriteiten, gewerkt worden. Hierna geven we drie voorbeelden waarin vanuit een visie op betere zorguitkomsten voor de patiënt de zorg betaalbaarder en slimmer georganiseerd is. 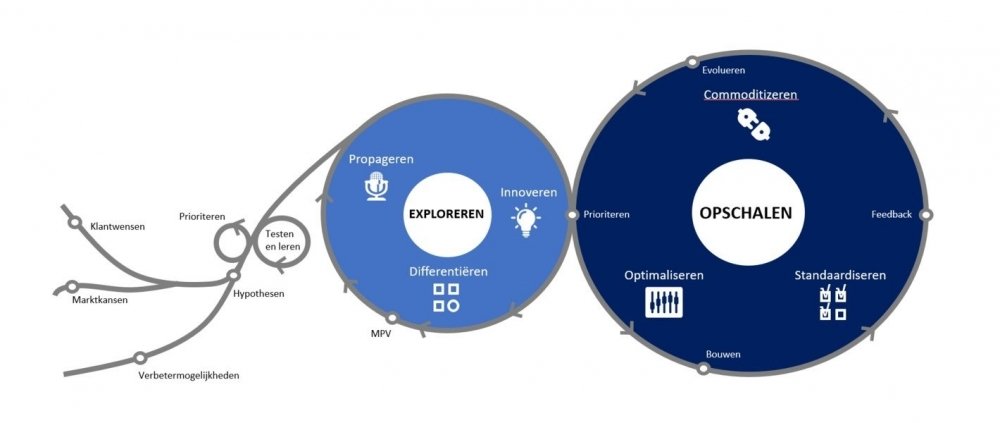
Opschalen is continu verbeteren
Investeringsruimte is noodzakelijk voor doorontwikkeling. Reguliere bekostiging past zich pas aan als het ‘proven’ is maar daarvoor is schaal nodig. Om dit te doorbreken is focus en een continue verbetercyclus nodig. Als continue verbetercyclus hebben wij het ‘wheel for digital health champions’ ontwikkeld.
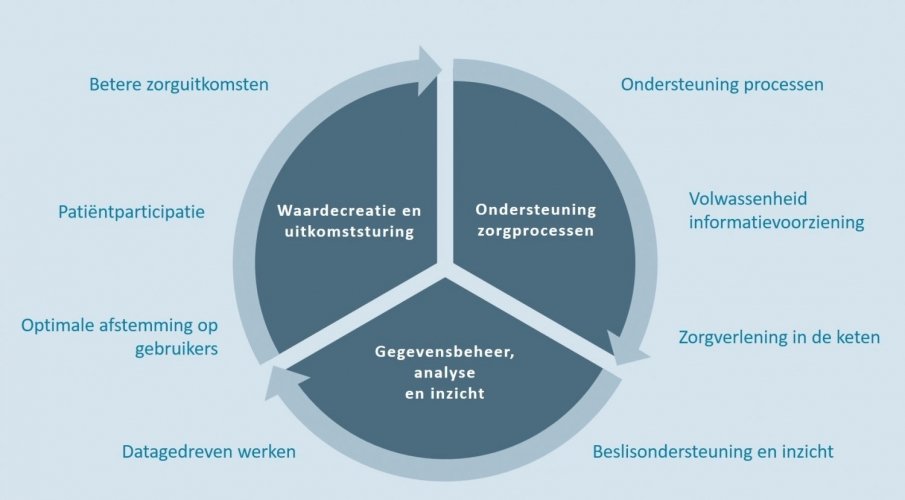
Dit wiel visualiseert hoe vanuit een visie aan betere zorguitkomsten en patiëntparticipatie gewerkt kan worden: Datagedreven werken, beslisondersteuning en inzicht maken het mogelijk om betere zorgresultaten te behalen voor de patiënt én zorgverlener. De verbetercyclus start met goede digitale ondersteuning van zorgprocessen: kwaliteit van zorg begint immers bij de basis: een goede informatievoorziening, procesondersteuning en kwaliteit van gegevens!
‘Mijn IBD1 coach’
In het voorbeeld ‘Mijn IBD coach’ dat door het Albert Schweitzer ziekenhuis wordt ingezet, zien we dat de patiënt met inflammatoire darmziektes zelf zijn gegevens kan bijhouden in een zorgplan. De arts wordt vervolgens op basis van de gegevens ondersteund met signaleringen en geaggregeerde inzichten. Hiermee kan het handelen van de arts worden verbeterd. Met de inzet van de IBD coach vermindert het aantal polikliniekbezoeken en ziekenhuisopnames door monitoring en signalering op het ziekteverloop van de patiënt. Hieronder zie je‘Mijn IBD coach’ geplot op het Wheel for digital health champions.
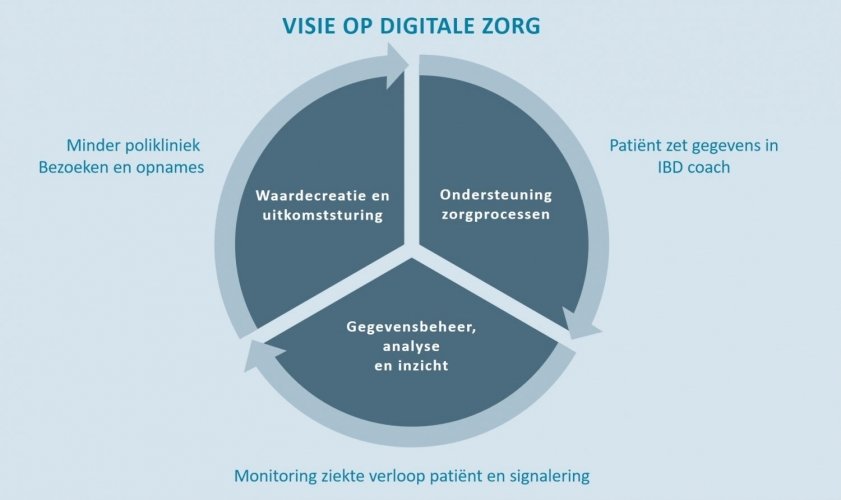
Dit voorbeeld illustreert de manier waarop de patiënt centraal kan staan in de zorg. Dat is ook de motiverende kracht voor alle stakeholders, zij willen goede zorg leveren en kunnen blijven leveren. Daarvoor moet uiteraard ook de zorgprofessional zijn werk goed kunnen doen. Deze creatieve kracht binnen de zorg helpt om een resultaat verder op te schalen. Succesvolle toepassingen in het zorgproces bewijzen zichzelf in de analyses en ontstane inzichten. Hiermee ontstaat de mogelijkheid om de toegevoegde waarde te vergroten en uitkomsten te verbeteren.
Inspirerende voorbeelden
Op tal van andere plekken zijn ziekenhuizen al bezig om de zorg beter en betaalbaarder te maken. Onderstaand hebben we ter inspiratie een overzicht opgenomen van de vele initiatieven. Voorbeelden betaalbaar beter initiatieven, ingedeeld naar toepassingsgebied en type.
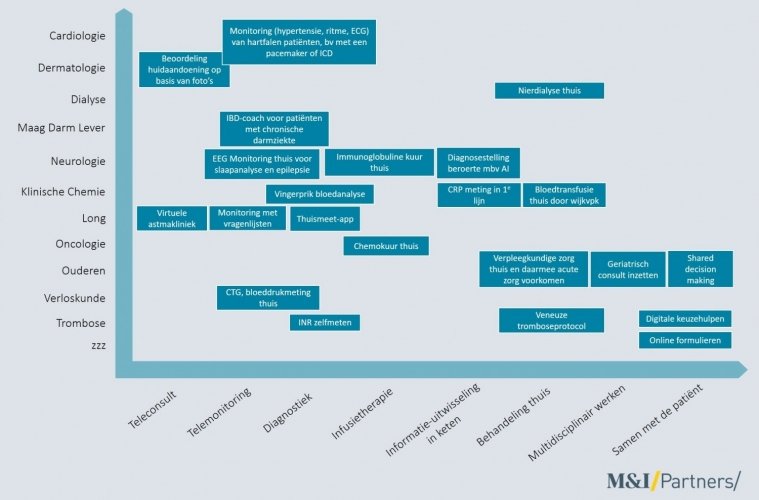
Innovatief werken in de praktijk
Mercy Virtual, St. Louis
In St. Louis, de Verenigde Staten, is in 2015 het eerste digitale ziekenhuis ter wereld geopend. Dit betekent dat Mercy Virtual geen patiënten huisvest maar uitsluitend de werkplek voor het medische personeel is. Via monitoren, camera’s en andere technologieën houdt de medische staf, patiënten 24 uur per dag op afstand in de gaten. Patiënten die gemonitord worden door de Mercy Virtual verblijven in de meeste gevallen thuis of in een regulier ziekenhuis. Mercy Virtual biedt verschillende diensten aan, voorbeelden hiervan zijn vConsult, vICU, vEmergency en vStroke.
Door gebruik te maken van analytisch en visuele tools in combinatie met algoritmes, is vICU in staat om in zeven verschillende staten de ICU-afdelingen te ondersteunen waar nodig. De vStroke service richt zich op het sneller diagnosticeren van beroertes met behulp van beeldbellen en het elektronisch patiëntendossier. Als gevolg hiervan krijgen patiënten van gecertificeerde neurologen een passende behandeling en hoeven ze niet verplaatst te worden naar andere omgevingen wat veel tijd en geld kost. Door de vele technologieën die Mercy Virtual te bieden heeft, wordt de gezondheidszorg efficiënter ingericht en zijn de kosten aanzienlijk lager. Patiënten zijn in de gelegenheid om thuis zorg te krijgen en hebben op deze manier zelf regie over hun zorg. Het aantal heropnames van patiënten neemt ook af door de goede monitoring op afstand vanuit Mercy Virtual. Bovendien wordt het probleem van te weinig geschoold personeel in de gezondheidszorg door alle diensten van Mercy Virtual kleiner.
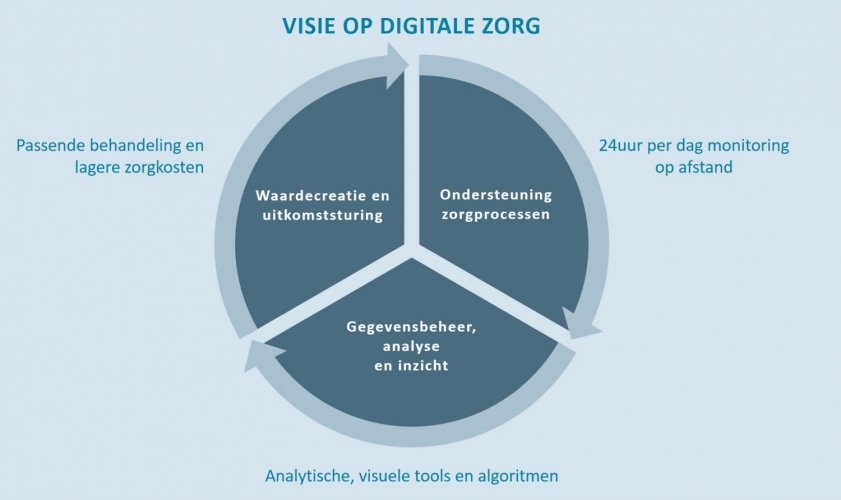
Bij Mercy Virtual stond de patiënt centraal. Wat heeft de patiënt nodig en hoe kunnen we dat makkelijker 24/7 bieden. De start werd gemaakt met ‘high profile’ cases. Waar is de grootste vooruitgang te zien. Verder heeft men zich een ambitieus doel gesteld. Wat is nodig om een bepaalde risicogroep thuis te monitoren. In eerste instantie leek dat onmogelijk, maar het doel was gesteld. Wat is daarvoor nodig, was dan uiteraard de vervolg vraag. Met vallen en opstaan en werkend vanuit het oogpunt van de patiënt is eraan gewerkt en dat werd het huidig resultaat bereikt.
Betaalbaar beter, Radboud UMC, Nijmegen
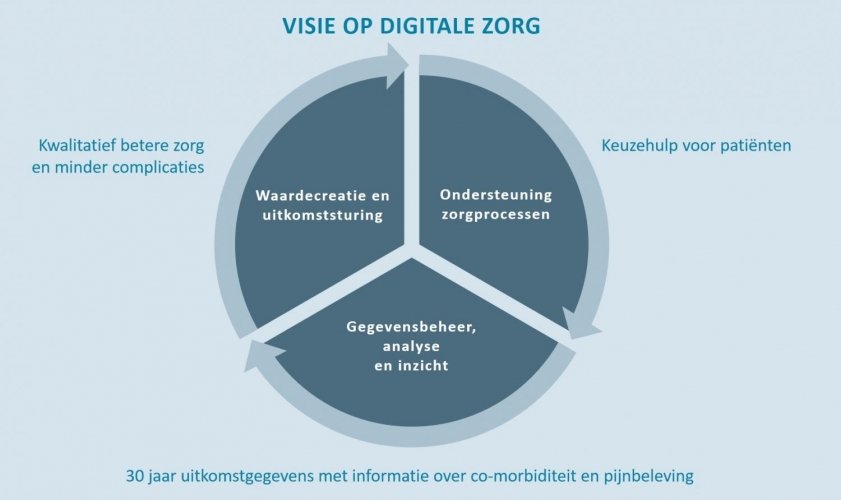
Het Radboud UMC werkt samen met verzekeraar VGZ aan betere zorg tegen lagere kosten. Onder betere zorg verstaat men onder anderen meer aandacht voor de patiënt en betere voorlichting en hulp bij beslissingen. Ook gaat het om snellere diagnostiek, behandeling en herstel. Dit alles moet leiden tot een betere kwaliteit van leven en minder invasief behandelen. Als het gaat om betere zorg in combinatie met betaalbaarheid, dan zijn voorbeelden de effectieve inrichting van diagnostiek en op maat voorgeschreven medicatie. In samenwerking met de patiënt wordt zorg geleverd als dat nodig is en de zorg zo dicht mogelijk bij huis georganiseerd.
Door met VGZ samen te werken wordt de innovatiekracht van het Radboud UMC gecombineerd met zekerheid en de juiste financiële prikkels vanuit de verzekeraar. Zo worden innovaties verder uitgerold door er ‘betaaltitels’ aan te koppelen. Denk aan ‘shared decision making’ waar een apart tarief voor gedefinieerd is.
Radboud UMC en VGZ willen in leertuinen de innovaties boven tafel krijgen. Voor de uitrol op brede schaal werkt men samen via een partnernetwerk. Artsen en patiënten hebben een bijzondere rol in de innovaties; zij komen met de ideeën vanuit de praktijk hoe de zorg anders kan. Zo worden herhaalconsulten vaker op afstand gedaan en is onder meer de “Luchtbrug” ontstaan. De Luchtbrug is een virtuele astmakliniek voor kinderen om zelfmanagement te promoten en astma controle te verbeteren: hierdoor heeft Radboud UMC het aantal poliklinische controles verminderd.
Het programma ‘Betaalbaar beter’ ondersteunt drie soorten initiatieven. (1) Kwaliteitsinitiatieven die zowel de kwaliteit van zorg verbeteren als de zorgkosten verlagen door persoonsgerichte innovatieve zorg; (2) opschaalinitiatieven met ‘good practices’ die uitgerold kunnen worden naar andere ziekenhuizen en (3) Nieuwe verdienmodellen waarbij patiënten specifieke naar Radboud UMC komen voor expertise en voorzieningen.
Kortom
- Om technologie succesvol aan betere en betaalbare zorg te laten bijdragen is een visie nodig. Op welk gebied (patiëntervaring, betere zorguitkomsten, efficiënter proces, lagere kosten) wil ik wat bereiken? Dat moet scherp, concreet en duidelijk genoeg zijn, zodat het uitvoerbaar is. Deze visie maakt het dan ook makkelijker om richting bewezen oplossingen te kijken in plaats van een wiel opnieuw uit te vinden of met een hype mee te gaan.
- Waar heeft de patiënt én de zorgverlener iets aan? Denk na over opschaling en het slechten van barrières zoals bekostiging, begeleiding gebruikers (patiënten en zorgverleners). Een dergelijke insteek maakt opschaling mogelijk omdat het draagvlak creëert.
- En, last but not least, is verbetering nooit klaar. Het blijven aanpassen en verbeteren is een cultuuraspect die nu al nodig is en steeds meer nodig wordt als we technologie willen benutten om de zorg beter en betaalbaarder te maken.
1 IBD staat voor “Inflammatory Bowel Disease ofwel chronische darmontsteking.
Terug naar het overzicht
Gerelateerde publicaties
Overal waar belangrijke beslissingen worden genomen is leiderschap van belang. Dus ook in de bestuurskamers van Nederlandse ziekenhuizen. Het is onze indruk dat de kennis over digitale transformatie en de inzet van ICT in de bestuurskamers niet zozeer tekortschiet, maar men is er zich vaak nog te weinig van bewust hoe dit in de praktijk toe te passen.
Lees verder